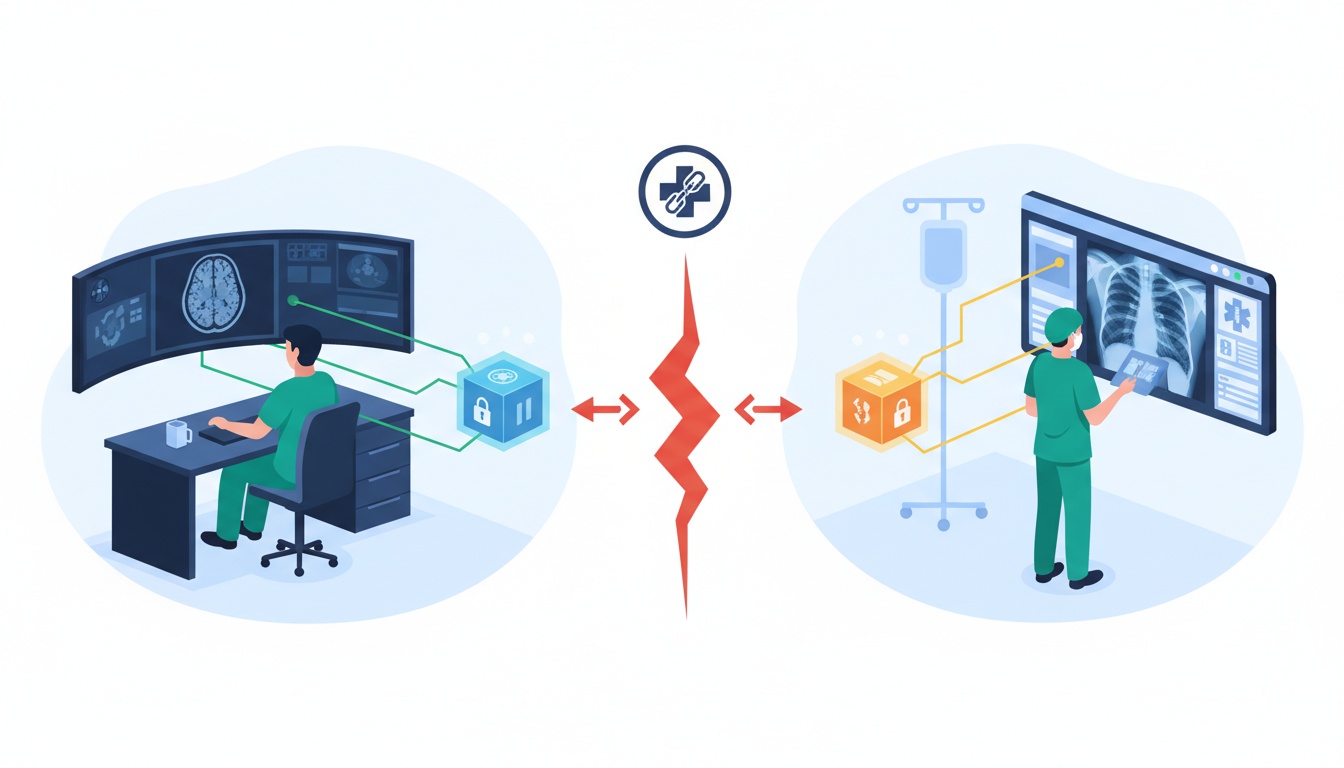
Dans les couloirs animés d'un hôpital moderne, un radiologue affiche l'IRM d'un patient sur un visualiseur DICOM de pointe. Quelques étages plus haut, un chirurgien accède aux radiographies précédentes du même patient sur un système différent.
Armés d'une technologie de pointe, les deux professionnels de santé sont prêts à fournir des soins exceptionnels. Mais il y a un hic : les deux systèmes peinent à communiquer de manière fluide malgré le fait qu'ils hébergent le même type de données.
Ce scénario, malheureusement, n'est pas une anomalie rare mais le reflet d'un défi répandu dans le monde de l'imagerie médicale : l'interopérabilité.
À une époque où la technologie promet une intégration sans limites, la communauté médicale est souvent aux prises avec la réalité que tous les systèmes et visualiseurs DICOM ne sont pas créés égaux — ou compatibles.
Rejoignez-nous dans ce voyage alors que nous naviguons à travers les complexités pour assurer que les différentes plateformes DICOM parlent le même langage et se comprennent parfaitement.
L'interopérabilité, à son cœur, fait référence à la capacité de différents systèmes d'information, appareils ou applications à se connecter, communiquer et travailler ensemble de manière cohérente.
En imagerie médicale, cela signifie que les visualiseurs DICOM, les systèmes de stockage et autres plateformes connexes doivent être capables d'échanger et interpréter des données partagées sans heurts.
La passerelle garantit que les données d'imagerie d'un patient sont accessibles, cohérentes et utilisables à travers diverses plateformes et institutions.
L'importance de l'interopérabilité s'étend bien au-delà de la simple intégration technique. Pour les professionnels de la santé, il s'agit d'avoir un accès opportun à des données complètes sur les patients, quel que soit l'endroit ou la manière dont elles ont été acquises.
Ce flux d'informations fluide est crucial pour des diagnostics précis, des prises de décision éclairées et des traitements efficaces. En substance, l'interopérabilité impacte directement la qualité et l'efficacité des soins aux patients, garantissant que les antécédents médicaux ne sont pas fragmentés mais constituent des récits unifiés guidant les parcours de soins.
La norme DICOM (Digital Imaging and Communications in Medicine) a été introduite dans les années 1980 pour répondre au besoin croissant d'un format universel pour les images médicales.
Au fil des ans, à mesure que les technologies d'imagerie médicale évoluaient, la norme DICOM a également évolué, élargissant sa portée et affinant ses spécifications. Cependant, malgré un protocole standardisé, les variations dans la mise en œuvre et l'introduction d'extensions propriétaires par différents fournisseurs ont posé des défis.
La norme même conçue pour unifier a parfois été une source de divergence, soulignant les complexités pour atteindre une véritable interopérabilité.
À première vue, le respect de la norme DICOM devrait assurer une communication sans faille entre les systèmes.
Cependant, la réalité est plus complexe. Dans leur quête pour offrir des fonctionnalités uniques ou optimiser les performances, différents fournisseurs peuvent introduire des variations dans leurs implémentations DICOM. Ces différences subtiles, bien que souvent bien intentionnées, peuvent conduire à des problèmes de compatibilité.
Par exemple, la manière dont un système encode ou compresse une image peut ne pas être décodée de manière transparente par un autre, entraînant une perte de données ou une mauvaise interprétation.
Au-delà du domaine technique, les défis organisationnels sont significatifs dans les problèmes d'interopérabilité. Les institutions médicales peuvent fonctionner sur des systèmes hérités et être réticentes à la mise à niveau en raison des coûts ou des perturbations potentielles.
Ces anciens systèmes, bien que fonctionnels, peuvent ne pas être équipés pour communiquer avec des plateformes plus récentes et plus avancées.
De plus, dans une tentative de créer une niche de marché unique, certains fournisseurs développent des extensions ou fonctionnalités propriétaires qui ne sont pas universellement prises en charge. Cela crée des silos, où les données au sein d'un système restent piégées et inaccessibles aux autres.
 - Created by PostDICOM.jpg)
Même lorsque les systèmes sont techniquement capables de communiquer, des défis liés aux données peuvent survenir. Des incohérences dans les formats de données, des variations dans le balisage des métadonnées, ou même des différences dans la manière dont les informations des patients sont enregistrées peuvent entraver l'échange fluide de données.
Par exemple, un scanner CT étiqueté avec un identifiant patient spécifique dans un système pourrait ne pas correspondre à l'identifiant utilisé dans un autre, conduisant à des incompatibilités potentielles ou à une duplication de données.
Bien qu'apparemment mineures, ces divergences peuvent avoir des implications significatives, surtout lorsque des données précises sur les patients sont primordiales pour les diagnostics et les traitements.
Le retard potentiel dans les soins aux patients est la conséquence la plus immédiate et préoccupante d'une interopérabilité limitée. Lorsque les professionnels de santé ne peuvent pas accéder ou intégrer rapidement les données d'imagerie essentielles, cela peut retarder le diagnostic, la planification du traitement ou les interventions chirurgicales.
Dans les situations critiques, où le temps est compté, de tels retards peuvent avoir des conséquences désastreuses. De plus, le transfert ou la conversion manuelle des données peut introduire des erreurs, compliquant davantage le processus de soins aux patients.
Au-delà des implications cliniques, une interopérabilité limitée entraîne des coûts financiers importants. Les institutions peuvent devoir investir dans des logiciels ou du matériel supplémentaires pour combler les lacunes de compatibilité.
Bien qu'apparemment simples, les transferts ou conversions manuelles de données nécessitent du temps et des ressources, entraînant une augmentation des coûts opérationnels.
En outre, les divergences de données ou les erreurs résultant de problèmes d'interopérabilité peuvent conduire à des inexactitudes de facturation, des refus de réclamation ou des ramifications juridiques potentielles.
Au cœur des soins médicaux se trouve le serment de ne pas nuire. Cependant, une interopérabilité limitée peut involontairement introduire des risques pour la sécurité des patients. Des données mal alignées ou incompatibles peuvent conduire à des diagnostics incorrects ou à des traitements inappropriés.
De plus, l'intégrité des données médicales est primordiale. Avec les défis d'interopérabilité, la corruption, la perte ou l'accès non autorisé aux données constituent un risque lors des transferts ou conversions.
Une préoccupation pressante est de s'assurer que les données des patients restent exactes, complètes et sécurisées face à ces défis.
L'une des solutions les plus fondamentales pour relever les défis de l'interopérabilité est le strict respect des protocoles standardisés. De nombreux problèmes techniques de compatibilité peuvent être atténués en s'assurant que les implémentations DICOM s'alignent sur les normes universellement acceptées.
Des audits réguliers, des validations et des tests de conformité peuvent garantir que les systèmes restent conformes et interopérables. Les institutions et les fournisseurs doivent prioriser et défendre ces normes, les reconnaissant comme le fondement d'une communication fluide.
L'essor des archives neutres vis-à-vis des fournisseurs (VNA) et des visualiseurs universels offre une solution prometteuse aux problèmes d'interopérabilité. Les VNA permettent aux institutions médicales de stocker les données d'imagerie dans un format standardisé, quelle que soit la source ou le système.
Cette centralisation garantit que les données restent accessibles et cohérentes sur toutes les plateformes. Les visualiseurs universels complètent les VNA en offrant une expérience de visualisation cohérente, quelle que soit la source ou le format des données sous-jacentes.
Ensemble, les VNA et les visualiseurs universels brisent les barrières propriétaires, favorisant un environnement d'imagerie plus intégré et collaboratif.
L'interopérabilité n'est pas seulement un défi technique ; c'est un défi collectif. Les consortiums industriels, les initiatives open source et les campagnes de normalisation mondiales sont essentiels pour résoudre les problèmes d'interopérabilité.
En favorisant la collaboration entre les fournisseurs, les institutions médicales et les professionnels, ces efforts collectifs œuvrent à la création de normes, de meilleures pratiques et de solutions universellement acceptées.
Le partage des connaissances, des expériences et des défis au sein de ces plateformes collaboratives accélère le chemin vers une véritable interopérabilité.
À travers le monde, de nombreuses institutions ont réussi à surmonter les défis de l'interopérabilité, offrant des perspectives et des leçons précieuses.
Par exemple, un réseau multi-hospitalier en Scandinavie a mis en œuvre une VNA unifiée, rationalisant l'accès aux données dans tous les établissements et améliorant la continuité des soins aux patients.
Une autre réussite provient d'une clinique de radiologie en Amérique du Nord qui a adopté un visualiseur universel, simplifiant les flux de travail et réduisant les besoins en formation. Ces mises en œuvre concrètes soulignent les avantages tangibles de la priorisation de l'interopérabilité et offrent une feuille de route à suivre pour les autres.
La danse complexe des systèmes DICOM, avec leur myriade de visualiseurs, de plateformes et de formats de données, dépeint un paysage de l'imagerie médicale riche en potentiel mais criblé de défis.
Alors que nous avons parcouru les complexités de l'interopérabilité, il est évident qu'une communication fluide est plus qu'une aspiration technique ; c'est la pierre angulaire de soins optimaux aux patients, de flux de travail efficaces et de prudence financière.
Bien que la route vers une véritable interopérabilité soit pavée d'obstacles, les forces combinées des protocoles standardisés, des solutions innovantes et de l'action collective font briller une lueur d'espoir.
Alors que nous nous tenons à ce carrefour, une chose est claire : l'avenir du DICOM, porté par la collaboration et l'innovation, promet une symphonie harmonieuse où chaque système, visualiseur et point de données joue en parfaite harmonie.